As vivências do luto do paciente oncológico (Las vivencias de luto en el paciente oncológico) 
Camila Maria de Oliveira Ramos1, Georgia Maria Melo Feijão2 y Cynthia de Freitas Melo3
Universidade de Fortaleza, Fortaleza (Ceará, Brasil)
Resumo
Os pacientes com câncer vivenciam um luto cotidiano, pelas perdas diárias decorrentes da doença e pela possibilidade eminente de morte. a presente pesquisa objetivou compreender as vivências de luto do paciente oncológico, investigando as perdas diárias, a possibilidade de morte e seus significados. Foi realizada uma pesquisa exploratória, de abordagem qualitativa. Por critério de saturação, contou-se com oito participantes – pacientes oncológicos, que responderam um roteiro de entrevista semiestruturado, cujo dados foram compreendidos por meio de análise lexical, com auxílio do software Iramuteq. Os resultados mostram que o luto não é resumido à morte real, física e definitiva de outro ser, mas se trata da morte dos elementos e significados que têm importância para o indivíduo. Dessa forma, o luto transcende ao físico, compreendendo sentimentos, poderes, papeis e pessoas. Conclui-se que as vivências do luto do paciente oncológico devem ser respeitadas e acompanhadas por familiares e profissionais.
Palavras-chave: luto, oncologia, morte.
Resumen
Los pacientes con cáncer experimentan un luto cotidiano, por las pérdidas diarias derivadas de la enfermedad y por la posibilidad eminente de muerte. la presente investigación objetivó comprender las vivencias de luto del paciente oncológico, investigando las pérdidas diarias, la posibilidad de muerte y sus significados. Se realizó una investigación exploratoria, de abordaje cualitativo. Por criterio de saturación, se contó con ocho participantes – pacientes oncológicos, que respondieron un itinerario de entrevista semiestructurado, cuyos datos fueron comprendidos por medio de análisis léxico, con ayuda del software Iramuteq. Los resultados muestran que el luto no se resume a la muerte real, física y definitiva de otro ser, sino que se trata de la muerte de los elementos y significados que tienen importancia para el individuo. De esta forma, el luto trasciende al físico, comprendiendo sentimientos, poderes, papeles y personas. Se concluye que las vivencias del luto del paciente oncológico deben ser respetadas y acompañadas por familiares y profesionales.
Palabras clave: luto, oncologia, muerte.
Introdução
O câncer é o nome genérico para mais de 100 tipos diferentes de doenças caracterizadas pelo crescimento desordenado de células agressivas e incontroláveis. Um problema de saúde pública mundial, com 8,2 milhões de mortes por ano no mundo e uma estimativa de 20 milhões de casos novos até 2025 (Instituto Nacional de Câncer José Alencar Gomes da Silva [INCA], 2016).
Uma doença que, devido aos altos índices de morbimortalidade e desgaste do tratamento, é estigmatizada socialmente, caracterizada pela perda, dor, mutilação e morte de seus pacientes. Por esse motivo, a descoberta de seu diagnóstico é geralmente de difícil aceitação e seu tratamento exige bastante apoio e cuidado de equipe interdisciplinar (Almeida et al., 2015; Díaz-Amaya, Rodríguez-Reyes, Trujillo-Osorio, & Palacios-Espinosa, 2013; Leitão, Duarte, & Bettega, 2013; Morais & Andrade, 2013; Pereira, Pinto, Muniz, Cardoso, & Wexel, 2013; Sales, Almeida, Wakiuchi, Piolli, & Reticena, 2014).
Durante esse processo, a cada nova fase da doença e do tratamento, o paciente desenvolve novas significações sobre diferentes aspectos. Temas esses que são essenciais para a compreensão da realidade vivida por ele e desse complexo que ele está vivenciando, a citar: o tratamento e suas perdas, a dor, a vida, a morte e o luto (Sales et al., 2014; Siqueira, Santos, Gomez, Saltareli, & Sousa, 2015). Mediante o exposto, as temáticas supracitadas serão desenvolvidas ao longo deste manuscrito.
O tratamento é planejado no início do processo, logo após o diagnóstico, de forma singular, de acordo com as especificidades de cada paciente, podendo ser realizado diferentes tipos de intervenção; sendo as principais a cirurgia, a radioterapia (RT) e a quimioterapia (QT). Durante essa fase, os pacientes têm seu corpo afetado, na forma biológica, assim como seu emocional, psicológico, espiritual e social, envolvendo‑o de modo integral e singular. A cada dia sofrem novas perdas de cunho físico, como também psicológico, pois se perde não apenas a saúde, mas também os planos de vida, a autonomia e a liberdade. Há também a possibilidade de remoção de um órgão ou um tecido por meio de procedimento cirúrgico, com perdas, tanto pela mutilação física, como pelo significado do órgão perdido (Acosta, Krikorian, & Palacio, 2015; Alcantara, Sant’anna, & Souza, 2013; Díaz-Amaya et al., 2013; Costa & Chaves, 2012; Frossard, 2016; Mendonça, Moreira, & Carvalho, 2012; Morais & Andrade, 2013; Sales et al., 2014; Yunta, 2016).
O câncer e o processo de tratamento trazem consigo também a particularidade da dor, de uma dor total – física, psíquica, social e espiritual. Deve ser entendida no contexto do sofrimento do paciente, valorizando o olhar, a reflexão e a significação da experiência a partir do discurso do mesmo (Costa & Chaves, 2012; Siqueira et al., 2015).
Por outro lado, o paciente vivencia o diálogo próximo entre a vida e a morte. Dois elementos socialmente considerados opostos, que, no entanto, são complementares (Veras & Moreira, 2012). Outrossim, a morte é a única certeza que o ser humano tem sobre sua existência. Dessa forma, a todo o momento ela está o contornando, porém essa informação pode gerar o medo da finitude humana, especialmente em uma sociedade que rejeita e interdita a morte, negada e silenciada (Costa & Soares, 2015; Veras & Moreira, 2012; Yunta, 2016). Tema esse abordado pela Tanatologia e que dá suporte teórico para os cuidados paliativos (Farber, 2013).
Por fim, outro fator em destaque no adoecimento é o luto. Um processo de reorganização de ideias, concepções e crenças. É um momento de ressignificação da morte para o paciente e a família. Além disso, é uma oportunidade de repensar e replanejar os significados da vida e as vivências realizadas. Um processo que pode acontecer muito antes da morte real e não se fundamenta unicamente na morte física. Ainda mais, está relacionada aos aspectos da vida do indivíduo, que estão relacionadas à própria essência do ser humano e sua história de vida (Fernandes et al., 2013).
O luto é um momento de viver a dor e o sofrimento da perda e da morte. Não se resume, exclusivamente à morte, mas também às perdas diárias da vida; e também à perda de algo importante e relevante ao indivíduo. As perdas expressam muito mais do que a falta de algo ou alguém, mas a relação entre eles, o simbolismo dado e o sentimento associado. Processo de luto que se faz necessário para a elaboração de uma perda, embora muitas vezes possa se prolongar, e ser patologizado ou até medicalizado, especialmente na sociedade moderna, onde a dor e o sofrimento tendem a ser recriminados e silenciados (Veras & Moreira, 2012; Yunta, 2016).
Faz-se importante, portanto, identificar, reconhecer, compreender e apoiar o paciente com câncer em seus diferentes estágios de luto – raiva, negação e isolamento, barganha, depressão e aceitação. A fase da raiva surge por meio dos sentimentos negativos, que podem ser direcionados a terceiros (família e profissionais). A barganha apresenta a possibilidade do paciente em fazer trocas e acordos que prolonguem a sua vida ou elementos do seu interesse, desse modo tentando se distanciar da morte. A negação do indivíduo diante da morte é uma fase na qual não há aceitação da sua doença, não a reconhece. A depressão se configura como um momento de perda, que pode ser dividido em perda reativa e a perda preparatória. Por fim, a fase da aceitação ocorre quando o paciente aceita o processo que está acontecendo com ele e a oportunidade de expor os sentimentos e os acontecimentos, se permitindo vivenciá-los (Alcantara et al., 2013; Almeida et al., 2015; Kübler-Ross, 1996).
Dentro dessa perspectiva da doença, tratamento, perda, dor, vida, morte e luto no contexto do câncer, surgem os cuidados paliativos, como abordagem que atua junto aos pacientes que possuem doenças com risco à vida, do diagnóstico até a morte (quando essa ocorre). Auxiliam no processo curativo da doença; e, quando não há mais possibilidades da continuação do tratamento curativo, continuam a fazer o seu trabalho até o final da vida do paciente, oferecendo qualidade de vida e de morte. Para tanto, ajudam o paciente a ressignificar a doença, diminuir sua dor e vivenciar e elaborar seus lutos diários (Carvalho & Parsons, 2012; Costa & Soares, 2015; Fernandes et al., 2013; Frossard, 2016; Mendes & Vasconcellos, 2015; Mendes et al., 2014; Mendonça et al., 2012; OMS, 2016; Sales et al., 2014).
Nesse contexto, as relações interpessoais no hospital compreendem a tríade paciente ‑família – profissional. Essas relações são imprescindíveis e promovem, se implementadas de forma saudável, uma rede de apoio e cuidado entres eles, buscando mecanismos de enfrentamento do processo de adoecer e assegurando um suporte às demandas e necessidades, principalmente, do paciente (Rodrigues, Ramdohr Sobrinho, Toledo, Zerbetto, & Ferreira, 2013).
Um dos mecanismos de enfrentamento mais utilizado é a espiritualidade (para além da religiosidade), que favorece um espaço para promoção da ressignificação da doença, da vida e da morte. Ela se manifesta como um acesso ao fortalecimento e esperança do indivíduo para lidar com o processo de adoecimento e tratamento, com os aspectos do próprio indivíduo e suas significações (Benites, Neme, & Santos, 2017; Miranda, Lanna, & Felippe, 2015).
Diante do que foi exposto, compreende-se que o paciente oncológico tem perdas diárias de distintas significações, podendo ser concretas, abstratas ou conectadas à própria essência. Perdas não restritas à morte na esfera orgânica, mas permeia sobre a autonomia, a subjetividade e o plano emocional do paciente em si. Faz-se necessário dar voz ao paciente oncológico, resgatando sua subjetividade no adoecer, em suas perdas, morte e luto, para que assim possa-se oferecer qualidade de vida e de morte, em verdadeira integralidade, ao paciente oncológico.
Dessa forma, o objetivo da presente pesquisa foi compreender as vivências de luto do paciente oncológico, investigando as perdas diárias, a possibilidade de morte e seus significados. Buscou-se ainda identificar as perdas diárias vivenciadas pelo paciente oncológico; verificar como os pacientes oncológicos lidam com as perdas diárias; examinar como os pacientes oncológicos lidam e veem a morte; compreender a relação paciente-família-profissionais diante do câncer e da morte e investigar como os temas câncer e luto são dialogados com os pacientes.
Metódo
Tipo de estudo
Foi realizada uma pesquisa exploratória e descritiva, de abordagem qualitativa que buscou aprofundar sobre este tema.
Participantes
Contou-se com a participação de oito pacientes oncológicos, por critério de saturação. Entre os critérios de inclusão, considerou-se ser paciente oncológico em tratamento ou que já teve câncer há no máximo 5 anos, de ambos os sexos, e ter mais de 18 anos.
- Participante 1 – Sexo feminino. 46 anos. 2º grau completo. Professora. Reside no interior do Ceará. Câncer de mama e fígado desde 2015. Em acompanhamento.
- Participante 2 – Sexo feminino. 26 anos. Cursando ensino superior. Não trabalha. Reside no interior do Ceará. Linfoma de não Hodgkin no mediastino desde 2016. Fazendo tratamento.
- Participante 3 – Sexo feminino. 49 anos. Mestrado em Educação. Professora. Reside em Fortaleza (CE). Câncer de tireoide desde 2016. Em acompanhamento.
- Participante 4 – Sexo feminino. 19 anos. Ensino médio completo. Não trabalha. Reside no interior do Ceará. Possuiu osteorsacoma em 2011, com recidiva em 2016. Fazendo tratamento.
- Participante 5 – Sexo masculino. 42 anos. Ensino médio completo. Pastor. Reside no interior do Ceará. Câncer de pele desde 2015 ainda. Fazendo tratamento.
- Participante 6 – Sexo feminino. 54 anos. Mestrado em Educação. Professora. Reside no interior do Ceará. Câncer de mama, desde 2016. Fazendo tratamento.
- Participante 7 – Sexo feminino. 50 anos. Analfabeta. Não trabalha. Reside no interior do Ceará. Câncer tireoide desde 2013. Fazendo tratamento.
- Participante 8 – Sexo feminino. 46 anos. Ens. Fund. Incompleto. Agricultora. Não trabalha. Reside no interior do Ceará. Câncer no ovário e no estômago desde 2013. Em acompanhamento.
Instrumento
Foi utilizado um roteiro de entrevista semiestruturado composto por 21 perguntas, contendo as seguintes categorias de conteúdos: 1) O contexto e informações da doença; (2) As relações paciente-família-profissionais; (3) A percepção sobre a perda, morte e luto do paciente com câncer; e (4) As vivências e aprendizagem do câncer.
Procedimentos Éticos e de Coleta de Dados
Após aprovação do Conselho de Ética em Pesquisa sob parecer Nº 2.066.515, foram contatados os participantes para pesquisa e, após aceite, realizado agendamento da entrevista. Em seguida as entrevistas ocorreram de forma individual, em ambiente reservado, de escolha dos participantes, com o auxílio do gravador, respeitando todos os aspectos éticos propostos para pesquisas com seres humanos pela resolução nº 466/12
Análise dos Dados
Com auxílio do software IRAMUTEQ (Interface de R pour les Analyses Multimensionnelles de Textes et de Questionnaires) (Camargo & Justo, 2013), foram realizadas análises lexicográficas clássicas do Iramuteq para verificação de estatística de quantidade de evocações e formas. Obteve-se a Classificação Hierárquica Descendente (CHD), para verificação do dendograma com as classes emergidas, desconsiderando as palavras com x2 < 3,80 (p < 0,05). Foi realizada a Análise Fatorial por Correspondência (AFC). Foi feita a Análise de Similitude, que a partir da teoria dos grafos, permitiu identificar as ocorrências entre as palavras e sua conexidade. Emitiu-se a Nuvem de Palavras, que agrupa as palavras e as organiza graficamente em função da sua frequência.
Resultados e Discussão
As análises foram realizadas com a finalidade de compreender as vivências de luto do paciente oncológico, investigando as perdas diárias, a possibilidade de morte e seus significados. O corpus geralfoi constituído por 879 segmentos de texto (ST), com aproveitamento de 723 STs (82,25%). O material apresentou 28.939 ocorrências (palavras, formas ou vocábulos), sendo 3.022 palavras distintas e 1.453 com uma única ocorrência. O conteúdo analisado foi distribuído em cinco classes: Classe 1, com 24,34% das ST; Classe 2, com 18,36% das ST; Classe 3, com 15,91% das ST, Classe 4, com 15,90% das ST e Classe 5, com 25,69% das ST.
Destaca-se que essas cinco classes se encontram divididas em duas ramificações (A e B) do corpus total em análise. O subcorpus A, “O relacionamento intrapessoal e interpessoal do paciente”, composto pela Classe 1 (“As relações interpessoais no contexto da doença”) e Classe 5 (“A dor e a ressignificação da vida”), que se refere às relações do paciente com ele mesmo, com outras pessoas que fazem parte de seu campo social e o que o mesmo aprendeu com essas relações; e o subcorpus B, denominado “As implicações do processo de adoecimento e tratamento do câncer no paciente”, contém os discursos correspondentes à Classe 2 (“Ser o paciente oncológico e a confiança no médico”), Classe 3 (“Os medos e a espiritualidade como mecanismo de enfrentamento) e Classe 4 (“O recebimento do diagnóstico e as perdas e luto do paciente com câncer”), que contempla as experiências de ser paciente oncológico e os efeitos em seu corpo, psicológico e crenças (ver Figura 1).
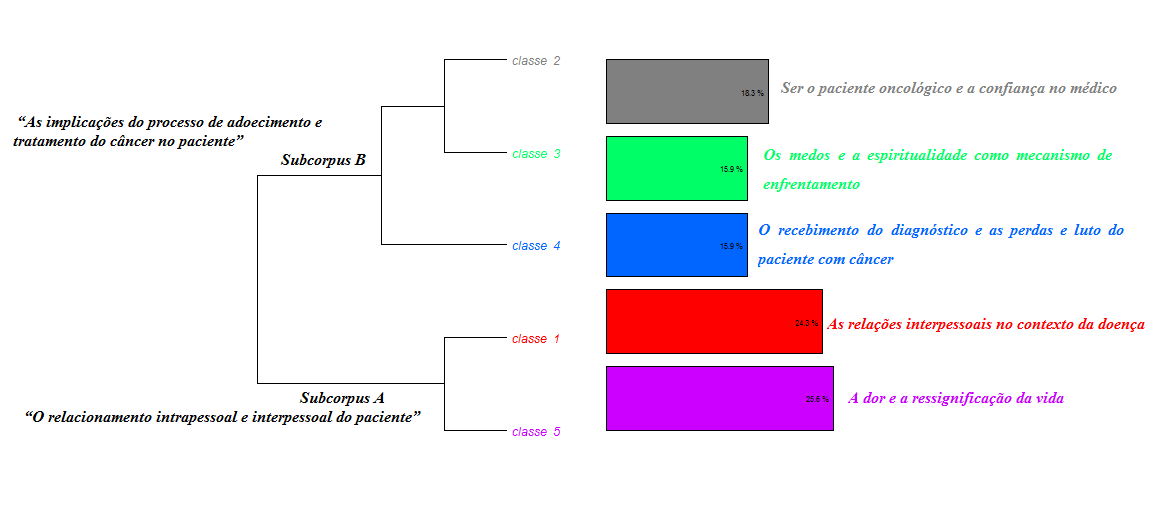
Figura 1 – Dendograma da Classificação Hierárquica Descendente.
Para cada classe, elaborou-se um organograma com a lista de palavras de cada classe geradas a partir do teste qui-quadrado. Nele emergem as evocações que apresentam vocabulário semelhante entre si e vocabulário diferente das outras classes (ver Figura 2). A seguir serão descritas, operacionalizadas e exemplificadas cada uma dessas classes emergidas na Classificação Hierárquica Descendente.
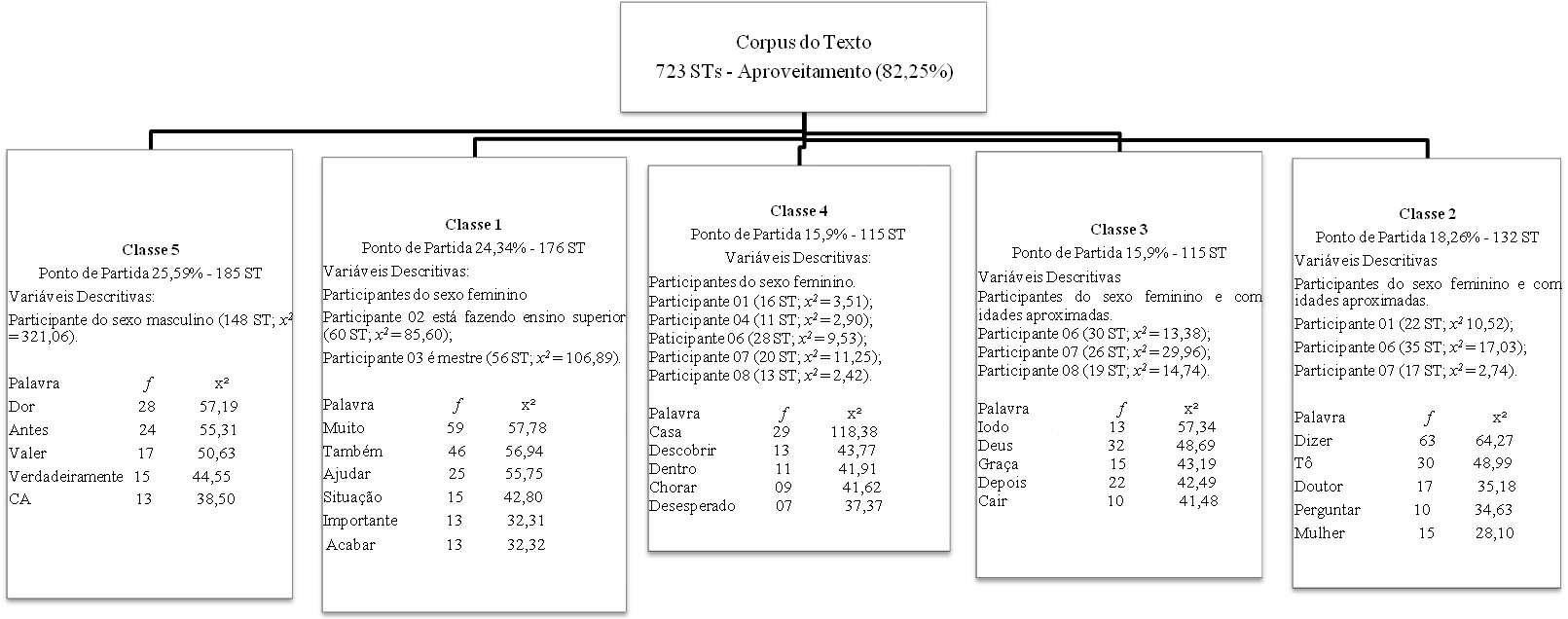
Figura 2 – Diagrama de classes com as vivências do luto do paciente oncológico.
3.1 Classificação Hierárquica Descendente
Classe 1 – As relações interpessoais no contexto da doença
Compreende 24,34% (f = 176 ST) do corpus total analisado. Composta por palavras e radicais no intervalo entre x2 = 3,86 (Gente) e x2 = 57,78 (Muito). Essa classe é composta por palavras como “Muito” (χ2> 57,78), “Também” (χ2> 56,94), “Ajudar” (χ2> 55,75), “Situação” (χ2> 42,80), “Importante” (χ2> 32,31), e “Acabar” (χ2> 32,32). Predominaram as evocações dos participantes do sexo feminino, em que a participante 02 está fazendo ensino superior (60 ST; x2 = 85,60) e a participante 03 é mestre (56 ST; x2 = 106,89). Na análise realizada, verificou-se que estão elencadas as relações que os pacientes constroem e fortalecem no contexto hospitalar durante o tratamento do câncer; entre elas, a relação paciente-família, paciente-paciente e paciente-profissional.
Na relação entre paciente e família, os entrevistados trazem o apoio de seus familiares, que dão suporte emocional e financeiro, além de fortalecê-los e aproximá-los perante a doença. Por outro lado, alguns trazem discursos sobre a falta de ajuda da família, que posteriormente reflete nos conteúdos do paciente.
“[…] Me ajudado muito, me ajudado não, me ajuda, né. Me ajudam muito de sobre alimento, sobre, enfim, quando eu tô com uma dificuldade, só basta ir na minha família, pagar exame, pagar, comprar medicamento pra mim, é, tudo enquanto. Eles me ajudaram muito, graças a Deus. Minha família, nós somo muito unido. Minha mãe tem 105 netos e 88 bisnetos e seis tataranetos. […] No caso de doença todo mundo tá junto pra ajudar. Eu não tenho de ruim da minha família, já deu foi uma benção na minha família. Me ajudaram muito. Nunca fiquei desprezada, nenhum dia, da minha família” (Participante 8).
“[…] Então, eles me ajudaram em todo esse processo. Minhas filhas também no sentido de, é, de estar mais próximas a, de estarem mais próxima a mim, né” (Participante 3).
“Assim, minha família não ligava muito, pra eles, assim, eles pensavam que era apenas uma gripe, essas coisas. Porque a única, dos dois tratamentos que eu fiz, a única que teve do meu lado foi a minha mãe. Minha família tava nem aí” (Participante 4).
Segundo Rodrigues et al. (2013), a família do paciente faz parte do suporte de apoio e cuidado, amparando suas necessidades e demandas e auxiliando no enfrentamento do adoecer. Igualmente, a família precisa ser cuidada, pois seus membros também adoecem, juntamente com paciente, uma vez que a doença modifica toda estrutura familiar.
O próximo ponto retratado foi a relação entre pacientes. Os entrevistados elencam que nessa relação emerge um cenário de ensinamentos, no qual eles compartilham informações e vivências, sobre a doença e o tratamento, com outros pacientes e/ou acompanhante de outros pacientes, com o intuito de desmistificar algumas características, medos e esclarecer as possibilidades da doença e do tratamento. Dessa forma, mostra-se que o paciente pode ser tornar um agente atuante no acolhimento das demandas dos outros pacientes.
“[…] eu também falo isso muito quando eu venho aqui pro ICC, porque eu não venho só por acaso, eu venho pra visitar nos leitos, eu venho pra ir na porta da UTI conversar com alguém que esteja é, passando por alguma dificuldade, algum problema. E eu sempre digo pros acompanhantes que eles por mais tristes, por mais abatidos que estejam, eles não deixem transparecer ao paciente aquela tristeza, porque a gente quer justamente que alguém nos olhe com olhar de esperança que isso faz com que a gente se sinta forte” (Participante 2).
“Assim, porque eu vejo pessoas que estão em situação quase que eu, né. Então, eu até converso com muitos, quando eu venho pra consulta. Então, eu quero repassar, porque tipo, ficar triste não adianta e se abater também não. Se abater, a doença vem com tudo. Eu quero ajudar, passar o que eu passei ou que eu vivi e como é que eu posso dizer? O que eu passei, o que eu vivi e ajudar aquelas pessoas que estão em tratamento” (Participante 4).
A tríade, reforçada em toda a literatura de psicologia hospitalar, refere-se ao paciente-família-profissional (Rodrigues et al., 2013), porém, nos discursos dos participantes, surgiu outro tipo de relação, pouco conhecida: entre os pacientes. À vista disso, se faz necessário, posteriormente, realizar uma pesquisa sobre a importância dessa relação na compreensão do processo e peculiaridades do adoecimento do paciente.
A relação entre o paciente e o profissional também surge com bastante frequência na fala dos participantes. O contato desses dois personagens ocorre desde a descoberta da doença, perdurando por todas as fases do tratamento. Os entrevistados relatam que o vínculo com os profissionais foi estabelecido de forma positiva, no qual, os viam como agentes que foram além do cuidado em saúde, mas que os ajudaram, apoiaram, criando assim vínculos de amizade.
“Porque elas me ajudam muito, esses profissionais me ajudam muito […] porque eu venho, eu choro de saudades, eu fico me perguntando como está fulano, cicrano, beltrano e se eu venho, se eu venho marcar um exame, eu não vou marcar um exame, eu venho visitar os meus amigos, eu vou visitar o pessoal que tá nos leitos, vou visitar na porta da UTI, eu vou falar com todo mundo, eu vou procurar por todo mundo. Porque o vínculo foi maravilhoso e eles me ajudaram demais” (Participante 2).
“[…] eu me senti muito bem amparada também, muito bem assistida. Assim, olha a felicidade de ter uma ginecologista que solicita um exame desse e se dar conta, né, de que algo não tá bem, porque nem era da especialidade dela, digamos assim, né. […] Quer dizer, eu acho que eu tive a felicidade de é, de ter encontrado bons profissionais que pudessem me conduzir bem diante dessa situação. Um cirurgião também foi é importante. Até o radiologista que, às vezes, é uma coisa, né, você faz um ultrassom que é uma coisa tão imediata, mas ele teve todo o cuidado […]” (Participante 3).
Nessa perspectiva, a literatura mostra que os pacientes e familiares diante do câncer necessitam de apoio e de cuidados, por parte de uma equipe interdisciplinar (Almeida et al., 2015; Leitão et al., 2013; Morais & Andrade, 2013; Pereira et al., 2013; Sales et al., 2014), ou seja, fornecendo, principalmente, acolhimento para ter acesso às informações necessárias para se fazer e gerar saúde (Rodrigues et al., 2013). Os participantes aqui ampliam essa rede de colaboração, retratando as experiências interpacientes.
Classe 2 – Ser o paciente oncológico e a confiança no médico
Foi constituída por 18,36% (f = 132 ST) do corpus total analisado. Composta por palavras e radicais no intervalo entre x2 = 3,86 (Levar) e x2 = 64,27 (Dizer). Apresenta palavras como “Dizer” (χ2> 64,27), “Tô” (χ2> 48,99), “Doutor” (χ2> 35,18), “Perguntar” (χ2> 34,63) e “Mulher” (χ2> 28,10). Predominaram as evocações dos participantes do sexo feminino e com idades aproximadas. Participante 01 (22 ST; x2 10,52) e do participante 06 (35 ST; x2 = 17,03). Na análise realizada, verificou-se que estão contemplados os discursos sobre como é ser paciente oncológico e as implicações de sê-lo e sobre a confiança estabelecida do paciente com os médicos.
Os entrevistados relatam sobre as consequências e efeitos colaterais dos tratamentos realizados. Enfatizaram os efeitos da cirurgia e a elevação da temperatura corporal ocasionada pela hormonioterapia. Relataram ainda sobre a rotina de consultas e retornos para monitorar a evolução ou regressão do câncer.
“E um ano depois que o linfonodo começou a alterar e viemos pra rotina, né, que é as consultas de rotina, já tava uma a cada seis meses que elas vão, que foi diagnosticado um outro melanoma de pele e o médico disse que já eram bem agressivas e tivemos que tirar todos os linfonodos da região” (Participante 5).
“O lado com é que eu, hoje, eu tô me sentindo, tô curada, em nome de Jesus. Porque eu vim fazer o meu exame hoje e dia 24, eu venho pra minha consulta. No dia que eu vim, ele falou pra mim: ‘Oia, seus exame se der tudo bom, cê vai ficar vindo agora só um ano’. Que é para o ano, né. Eu tenho fé em Deus que para o ano, ele me liberta do tratamento. É cinco ano, né. Diz que é cinco ano, deste meu tratamento. Aí, se Deus quiser para o ano, tô livre” (Participante 7).
Assim sendo, observa-se que durante o tratamento o paciente tem seu corpo afetado que vai além do campo biológico (Alcantara et al., 2013; Costa & Chaves, 2012; Frossard, 2016; Mendonça et al., 2012; Morais & Andrade, 2013; Sales et al., 2014). Nesse aspecto, é perceptível o incômodo dos pacientes com esses efeitos colaterais e a ânsia para estar curada e se libertar do tratamento.
Outrossim, os entrevistados revelam a confiança na figura do médico, bem como nas decisões sobre as intervenções cirúrgicas e tratamentos tomadas pelo mesmo. Em vista disso, se percebe que os pacientes dão total autonomia ao médico.
“Aí, o doutor sério, ele foi logo dizendo: ‘A gente vamo tirar’. ‘Vamo sim’. Aí, ele arranjou um médico. Aí, eu fui e fiz a biopsia, né. Aí, isso dia 20 de outubro. Aí, ele, eu vim pro hospital aqui dia 19, né. Me internei, quando foi dia vinte, ele tirou. Ele perguntou se poderia tirar a mama. Eu digo: ‘Senhor, faça o que você quiser’. ‘Se for pra tirar, tire, faça o que o senhor achar que deve’. Mas ele tirou só quadrante, acho que ele achou que precisaria tirar só o quadrante, graças a Deus’ (Participante 6).
“Doutor V. ave maria, doutor V. foi uma bença, foi um anjo na minha vida. Eu posso dizer que a primeiramente Deus, segundo doutor V. me salvou. Teve doutor O.; também, lá no Sobral, que é daqui. Teve o doutor L. que cuidou, que eu comecei em Sobral, né. Aí, depois, eles falaram que ia simbora pra cá. Aí, ‘Oh doutor, pela amor de Deus, me leve, me leve, eu com você pra Fortaleza, né. Que eu quero me tratar lá’. Aí, eu sei que vieram. Aí se vieram, eles foram uma bença na minha vida. Graças a Deus, foi um anjo desceu lá do céu pra cuidar de mim, né” (Participante 5).
Sobre esse aspecto, Rodrigues et al. (2013) frisam as relações interpessoais como essenciais a todos os integrantes da tríade (paciente – família – profissional), que ajudam no processo de adoecimento e tratamento. Isto posto, essa confiança delegada ao médico facilita a adesão dos tratamentos e auxilia a lidar com sentimentos de medo e ansiedade diante da doença.
Classe 3 – Os medos e a espiritualidade como mecanismo de enfrentamento
É constituída por 15,91% (f = 115 ST) do corpus total analisado. Formada por palavras e radicais no intervalo entre x2 = 4,19 (Hospital) e x2 = 57,34 (Iodo). Apresenta palavras como “Iodo” (χ2> 57,34), “Deus” (χ2> 48,69), “Graça” (χ2> 43,19), “Depois” (χ2> 42,49) e “Cair” (χ2> 41,48). Predominaram as evocações dos participantes do sexo feminino e com idades aproximadas; e do participante 06 (30 ST; x2 = 13,38), do participante 07 (26 ST; x2 = 29,96) e do participante 08 (19 ST; x2 = 14,74). Estes se referem aos medos diante do câncer e do tratamento, seus efeitos e espiritualidade como mecanismo de enfrentamento, principalmente, trazendo o nome de Deus.
Nessa classe, emergiram divergentes medos, como a queda do cabelo, a cirurgia para implantação de uma bolsa de Colostomia e a morte. Além disso, os entrevistados que expuseram a característica medo, também trazem no mesmo discurso a palavra Deus. Deste modo, percebe que a espiritualidade se faz presente e atuante no ambiente que o paciente se encontra, mostrando que Deus é evocado nos discursos por inúmeras vezes.
“O que eu tive mais medo foi de ter a química de cair meu cabelo, porque quando o médico disse assim: ‘Você vai passar pelo Iodo’. Eu disse assim: ‘Vai cair meu cabelo?’. Ele disse: ‘Não, vai não’. Foi o medo que eu tive, pensava se ficava, né, mas graças a Deus, nunca tomei outra química e meu cabelo não caiu” (Participante 7).
“Foi quando eu, quando na segunda cirurgia, foi o doutor O. me operou, que ele falou que eu tinha que usar uma bolsa. As bolsa, né. Aquilo dali me deixou eu, deixou eu, não sei nem como eu fiquei. Porque eu sempre, eu pedia. ‘Meu Deus, não deixa eu usar uma bolsa daquela não. Me tira que é melhor que usar uma bolsa daquela’. Agora, aquela, aquela, doutor me disse, aquela, mas também eu nunca deixei de acreditar em Deus, né. Sempre era de noite, eu pedindo todo dia. ‘Jesus, pela amor de Deus não deixa eu usar aquela bolsa não, pelo amor de Deus’. Esse foi o medo que me deu, foi usar aquela bolsa, mas graça a Deus não precisou. Graça a Deus, não precisou” (Participante 8).
“Falou, é. Que quem tinha o problema que eu estava tendo que era o carcinoma, ela a pessoa nunca sobreviveu. Aí isso, eu fique chocada na hora e eu ‘Meu Deus, então eu vou morrer mesmo’, foi isso que eu pensei, mas aí depois, eu fui vê, quer saber quem dá o diagnóstico final da gente é Deus, então, eu vou entregar a ela, vou deixar na mãe dele. Aí, pronto, desde esse dia, pedi força e não tive mais medo.” (Participante 1).
“Sobre o tratamento, minha fia, eu vou seguir até quando Deus quiser. Fazer meu tratamento, vê, ter fé em Deus, Nossa Senhora que nunca mais é de voltar mais, nos poder de Deus, né. Eu peço todo dia que não volte mais e acho que só mesmo Deus” (Participante 8).
Assim, mostra-se que os medos podem ser diversos, dependendo dos significados e sentidos desses para cada paciente, porém nem sempre estão associados somente a morte, como já foi exemplificado acima. Mesmo assim, emerge o conteúdo do medo da finitude (Costa & Soares, 2015; Veras & Moreira, 2012). Por outro lado, Benites et al. (2017) e Miranda et al. (2015) revelam que a espiritualidade é um alicerce do indivíduo que está doente, o ajudando a ressignificar e lidar com o medo, a vida, a doença e a morte.
Classe 4 – O recebimento do diagnóstico e as perdas e luto do paciente com câncer
Representa 15,90% (f = 115 ST) do corpus total analisado. Composta por palavras e radicais no intervalo entre x2 = 3,84 (Falecer) e x2 = 118,38 (Casa). Essa classe é composta por palavras como “Casa” (χ2> 118,38), “Descobrir” (χ2> 43,77) “Dentro” (χ2> 41,91), “Chorar” (χ2> 41,62), “Desesperado” (χ2> 37,37). Predominaram as evocações dos participantes do participante 01 (16 ST; x2 = 3,51), participante 04 (11 ST; x2 = 2,90), participante 06 (28 ST; x2 = 9,53) e participante 07 (20 ST; x2 = 11,25). Na análise realizada, verificou-se que estão elencadas as impressões e reação dos pacientes e familiares ao receberem o diagnóstico de câncer. São contempladas também as perdas adquiridas no processo de adoecimento e tratamento.
A descoberta do câncer pode produzir muitas reações no paciente e na família. Os entrevistados demonstram que quando recebem o diagnóstico de câncer é uma surpresa e se remetem, em primeiro momento, à morte. Paralelamente, seus familiares também recebem o diagnóstico com um pesar e desespero, porém trazem uma atitude ativa de resolver, planejar e ajudar o paciente.
“Porque, assim, eu nunca imaginava de passar por isso. Pra mim, eu sentia uma pessoa super saudável que nunca ia ter alguma doença na vida e tal. Aí, depois que eu comecei a sentir muitas dores e descobri que tava com câncer, o desespero começou. Aí depois vai a tristeza, foi assim o tratamento todo. Da segunda vez foi só tristeza mesma, mas foi logo passando, depois que eu conheci a R., passou foi tudo” (Participante 4).
“[…] foi eu que disse. Aí, a minha mãe ficou desesperada dentro de casa, desesperada lá em casa. Aí, foi logo planejando fazer a cirurgia. […], mas a mãe ficou desesperada. Eu não me desesperei não. Eu sei que não é bom, a notícia não é boa, não, mas quem tem fé em Deus vence tudo, né. Tenho muita fé em Deus” (Participante 7).
“Eu tenho uma irmã que ela é doente, doente, sabe assim, descobre doença e ela fica ahh, aí ela entra em desespero. Ela ficou desesperada. Veio rápido de São Paulo pra cá. Minha outra irmã veio. Eu sei que todos vieram, sabe, quando souberam que eu tava passando por esse problema. Todos vieram e cuidaram da minha mãe e cuidaram de mim também” (Participante 1).
Essas reações são reforçadas pelo significado cultural e social do câncer, sempre associado à ideia de sofrimento e morte. Crenças criadas a partir dos altos índices de morbimortalidade (Almeida et al., 2015; Leitão et al., 2013; Morais & Andrade, 2013; Pereira et al., 2013; Sales et al., 2014).
Os entrevistados falam ainda das perdas adquiridas ao longo do adoecimento e tratamento. Essas perdas se caracterizam no campo ocupacional, com a perda do emprego, a impossibilidade de fazer os serviços de casa, abandonar a escola, mas, principalmente, no campo pessoal, com o distanciamento de amigos e familiares, por espontânea vontade ou não.
“A minha esposa tá longe do nosso filho há meses, há tempo. Nós estamos fora de casa já desde a passagem de ano e fala por vídeo, mas ela tá privada, né, é por mim, é pelo esposo, é” (Participante 5).
“A primeira coisa, eu não consigo fazer muita coisa. Eu não consigo trabalhar, né. Ainda que eu consigo é ainda passear, ainda dá pra ir, mas negócio de trabalhar, lavar uma roupa, varrer um terreiro. Só tenho uma coisa que eu ainda faço é cuidar das minhas planta. Que eu tenho muita planta lá em casa, muita rosa. Aí, essas eu não deixo de cuidar não e dos neto, assim de ficar com os neto. Sempre cuido dos neto. Mas mesmo do serviço mesmo, eu fui tentar trabalhar. Fui trabalhar, quando comecei a trabalhar, quando foi com um mês e pouco, eu descobri que tava com uma hérnia” (Participante 8).
“Aí, eu comecei tipo, eu parei de fazer tudo que eu fazia, de estudar, de sair, de ir pra casa das minhas amigas e tal. Foi assim” (Participante 4).
Dessa forma, o câncer e o tratamento facilitam a manifestação das perdas que podem estar associadas à autonomia, liberdade e relações interpessoais. Perdas que são singulares para cada indivíduo (Alcantara et al., 2013; Costa & Chaves, 2012; Frossard, 2016; Mendonça et al., 2012; Morais & Andrade, 2013; Sales et al., 2014). Perdas que estão relacionadas também ao significado que o indivíduo direciona e o sentimento investido (Veras & Moreira, 2012).
Mediante o exposto, as perdas que os entrevistados apontaram estão vinculadas ao luto. Fernandes et al. (2013) destacam que o luto não se resume à morte real, física e definitiva de outro ser, mas se trata da morte dos elementos e significados que têm importância para o indivíduo. Por exemplo, as falas apresentam a morte da autonomia, do papel de ser mãe e pai presentes, da vontade de continuar a viver. Dessa forma, o luto transcende o físico, compreendendo sentimentos, poderes, papéis e pessoas.
Classe 5 – A dor e a ressignificação da vida
Representa 25,59% (f = 185 ST) do corpus total analisado. Composta por palavras e radicais no intervalo entre x2 = 3,96 (Perder) e x2 = 57,19 (Dor). Essa classe é composta por palavras como “Dor” (χ2> 57,19), “Antes” (χ2> 55,31), “Valer” (χ2> 50,63), “Verdadeiramente” (χ2> 44,55), “CA” (Abreviação de câncer)” (χ2> 38,50). Predominaram as evocações do único participante do sexo masculino (148 ST; x2 = 321,06). Emergem nessa classe aspectos sobre a dor física e emocional e a valorização do que o paciente acha importante depois da experiência pelo processo de adoecimento do câncer.
A dor que o entrevistado expõe vai além da dor física, que pode ser contida com medicação. Ele relata outras dores, que nomeiam de “dores da alma”, caracterizadas pela dor que se advém do abandono de pessoas importantes e/ou a dor que possa está causando às pessoas próximas, como a família, parentes e/ou amigos.
“Mas a gente sente muito dor, parece uma coisa fora da lógica, você sentir dor, pesar na alma, no coração, o abatimento emocional e saber que tá ocasionando dor pra outras pessoas, dói mais que o físico, isso dói mais, isso é, machuca mais que a dor” (Participante 5).
“Mas moça o, a dor maior do câncer não é a dor física, porque essas os remédios, eles te dão alívio. A dor maior do câncer sempre digo, como hoje, conversando lá na radioterapia, são as grandes expectativas que você cria em relação a amigos e parentes que nesse momento você não vê” (Participante 5).
Sendo assim, o processo de saúde-doença poderá resultar em dor, em sua concepção de dor total – física, psíquica, social e espiritual. Uma dor que abrange a complexidade do sujeito e que deve ser compreendida dentro do contexto no qual está inserido e considerando suas particularidades (Costa & Chaves, 2012; Siqueira et al., 2015). Verifica-se que essa “dor da alma” é um sentimento autêntico àquele momento e pode fazer parte do processo de elaboração da perda das relações de pessoas.
Como consequência, os entrevistados frisam também que a experiência do câncer, do tratamento e dos elementos já supracitados nessa pesquisa promovem um tomar de consciência e aprendizado sobre a valorização do que é importante para ele, um cuidar e olhar mais pra si e para os outros a sua volta.
“Na última consulta, ela disse ‘Vai, vai voltar a viver como antes’. E eu não vejo diferença, é a mesma coisa e a gente faz é aprender a se cuidar, a gente faz é aprender realmente o que é melhor. Então, é isso” (Participante 2).
“[…] eu quero viver mais tempo com minha esposa, eu quero vê é, minha família, eu quero mais tempo com ela, eu quero tirar tempo pra minha esposa, foi a primeira coisa que eu disse ‘Se eu escapar desse CA, vou dar atenção maior a família. Vou passar dar a importância ao que tem importância’. E foi durante esse processo que passei verdadeiramente a lutar por isso. O que antes me deixava bravo, já não deixa mais. O que antes me angustiava, já não me angustia mais, porque eu sei que tem como resolver e às vezes, a gente se angustia com coisas pequenas, né, e a vida é tão frágil, tão frágil […] (Participante 5).
Fernandes et al. (2013) afirmam que esses processos de saúde-doença e morte-luto podem possibilitar a reorganização das prioridades, valores, ideias e concepções, ou seja, suscitando na ressignificação do sentido da vida e da morte para o paciente, através das suas experiências. Essas atitudes promovem investimentos pessoais e facilitam no replanejamento da vida.
3.2 Análise Fatorial de Correspondência
A partir da Análise Fatorial por Correspondência (AFC) foi possível realizar associação do texto entre as palavras, considerando a frequência de incidência de palavras e as classes, representando-as em um plano cartesiano (ver Figura 3). Observa-se que as palavras das Classes 2, 3 e 4, difundem-se, e estão mais próximas, tais como “Perguntar”, “Deus” e “Dentro”. Neste sentido, atenta-se que há uma predominância nos discursos sobre a espiritualidade. A partir disso, entende-se que os entrevistados têm uma ligação maior com a sua espiritualidade. Segundo Benites et al. (2017) e Miranda et al. (2015), a espiritualidade é um mecanismo que sustenta os indivíduos diante do adoecer.
Em oposição, de forma mais isolada, estão as palavras da Classe 1 – “Ajudar” e “Importante” e da Classe 5 – “Dor” e “Antes”. Em vista disso, nota-se que o foco do discurso dos entrevistados, do sexo masculino são a sua dor relacionada a perda de pessoas. Isso evidencia que antes, algumas pessoas do seu círculo de convivência eram mais próximas, porém depois do surgimento da doença, elas se afastaram, o que ocasionou a sua dor. Dessa forma, a dor se associa ao cenário e perspectiva do paciente (Costa & Chaves, 2012; Siqueira et al., 2015).
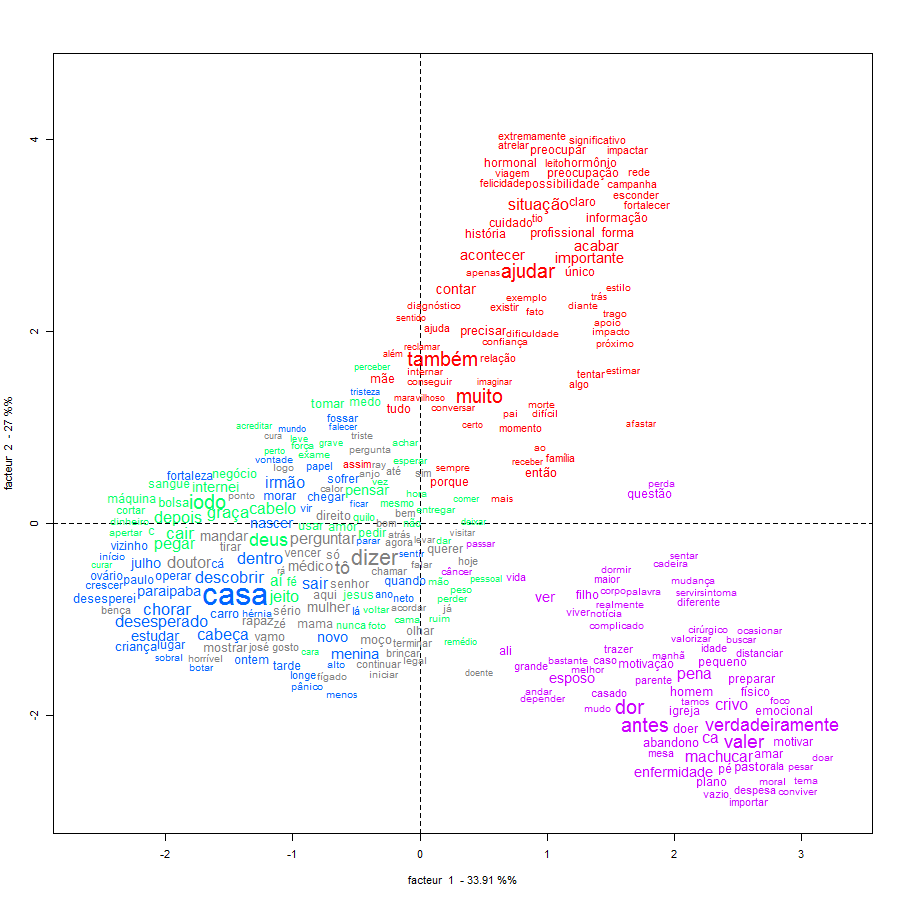
Figura 3 – Análise Fatorial de Correspondência.
3.3 Análise de Similitude
A partir dessa análise baseada na teoria dos grafos é possível identificar as ocorrências entre as palavras e as indicações da conexidade entre as palavras, auxiliando na identificação da estrutura do conteúdo de um corpus textual. Observa-se que a palavra “Dizer” está no centro dos discursos, e dela se ramificam quatro palavras principais “Gente”, “Ficar”, “Pessoa” e “Só”. No extremo das ramificações, contempla-se a relação entre “Câncer” e “Dor”; “Medo” e “Morrer” (ver Figura 4).
Por conseguinte, salienta que os discursos dos entrevistados apresentam a dor, que vai além da física, e que já foi supracitada. Em seguida, a Análise de Similitude confirma a associação entre medo e morrer. Como evidencia a literatura, o medo da morte é frequente e esperado no contexto do câncer (Costa & Soares, 2015; Veras & Moreira, 2012), uma doença caracterizada pela morte dos pacientes (Almeida et al., 2015; Leitão et al.,2013; Morais & Andrade, 2013; Pereira et al., 2013; Sales et al., 2014).
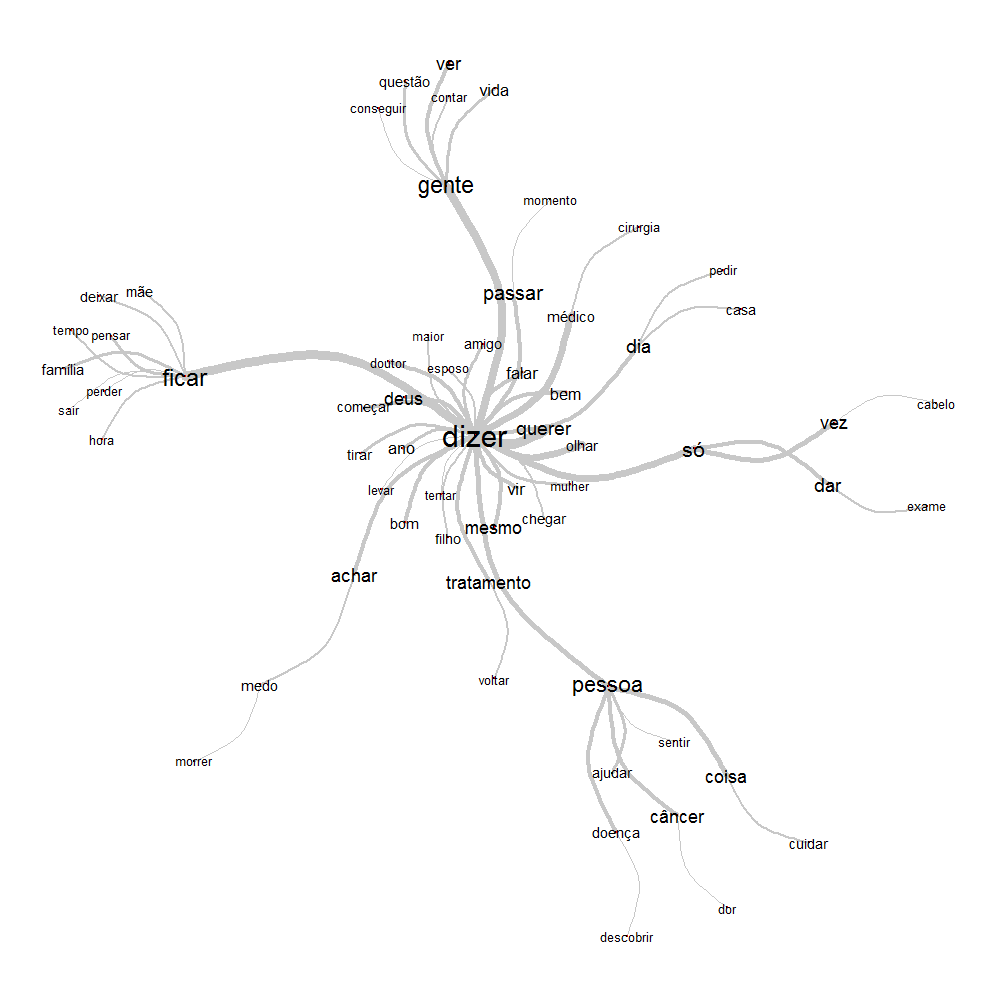
Figura 4 – Análise de Similitude.
3.4 Nuvem de palavras
Em seguida, foi analisada a nuvem de palavras obtida por meio dos discursos dos participantes, verificando-se que as palavras mais evocadas foram: “gente”, “dizer”, “câncer”, “deus”, “tratamento”, “medo”, “doença”, “vida”, apresentando que para os pacientes oncológicos o contexto doença e tratamento está relacionado a dizer (ver Figura 5). Relata-se que o câncer é uma doença que propicia vivências singulares ao paciente, que o fortalece, constitui e, principalmente, ressignifica sua visão da morte, da vida, do câncer e dos aspectos importantes para o mesmo (Sales et al., 2014; Siqueira et al., 2015).

Figura 5 - Nuvem de palavras.
Considerações Finais
A presente pesquisa propôs compreender as vivências de luto do paciente oncológico, investigando as perdas diárias, a possibilidade de morte e seus significados. Observou-se que o paciente oncológico revela a sua integralidade no adoecer, contemplando os aspectos físico, psicológico, social e espiritual de perdas e lutos diários.
Os resultados mostram que as relações interpessoais são atuantes e influentes, envolvendo múltiplos personagens. Vale ressaltar, que na pesquisa, se manifesta um novo aspecto que são as relações constituídas entre pacientes, que se configuram na troca de vivências do câncer, desmistificando e produzindo mecanismos de enfrentamento. Uma atitude que se dissemina, quando esses novos pacientes passam a ser agentes de informação, ao compartilhar as suas próprias experiências.
Reconhece-se as limitações da presente pesquisa no que se refere ao número e variabilidade de gênero dos participantes. Considera-se a predominância de participantes do sexo feminino, não sendo possível aprofundar sobre possíveis variações nos significados do luto para o gênero masculino. Além disso, por ser um estudo transversal, não foi possível acompanhar as vivências do processo de luto em todas as fases da doença e tratamento. Dessa forma, sugere-se a realização de pesquisas que contemplem essa perspectiva entre os homens e de forma longitudinal, além de pesquisas de levantamento em larga escala.
Acresce que os resultados da pesquisa promovem uma compreensão da ressignificação de diversos aspectos vivencias dos pacientes a frente das perdas e lutos originários do processo de adoecimento e tratamento do câncer, ampliando a compreensão sobre o luto do paciente com câncer, para um luto diário, sobre perdas decorrentes da doença e seu tratamento.
Referências
Acosta, A. I. M., Krikorian, A., & Palacio, C. (2015). Malestar emocional, ansiedad y depresión en pacientes oncológicos colombianos y su relación con la competencia percibida. Avanços na psicologia latino-americana, 33(3). doi: 10.12804/apl33.03.2015.10.
Alcantara, L. S., Sant'anna, J. L., & Souza, M. G. N. (2013). Adoecimento e finitude: considerações sobre a abordagem interdisciplinar no Centro de Tratamento Intensivo oncológico. Ciência & Saúde Coletiva, 18(9), 2507-2514. doi:10.1590/S1413-81232013000900004.
Almeida, T. G., Comassetto, I., Alves, K. M. C., Santos, A. A. P., Silva, J. M. O., & Trezza, M. C. F. (2015). Vivência da mulher jovem com câncer de mama e mastectomizada. Escola Anna Nery Revista de Enfermagem, 19(3), 432-438. doi:10.5935/1414-8145.20150057.
Benites, A. C., Neme, C. M. B., & Santos, M. A. dos. (2017). Significados da espiritualidade para pacientes com câncer em cuidados paliativos. Estudos de Psicologia (Campinas), 34(2), 269-279. https://dx.doi.org/10.1590/1982-0275201 7000200008.
Camargo, B. V., & Justo, A. M. (2013). Iramuteq: um software gratuito para análise de dados textuais. Temas em Psicologia, 21(2), 513-518. doi:10.9788/TP2013.2-16.
Carvalho, R. T., & Parsons, H. A. (Orgs). (2012). Manual de cuidados paliativos ANCP: ampliado e atualizado. São Paulo. Recuperado de http://www.paliativo.org.br/dl.php?bid= 146.
Costa, A. I. S., & Chaves, M. D. (2012). Dor em pacientes oncológicos sob tratamento quimioterápico. Revista Dor, 13 (1), 45-49. doi:10.1590/S1806-00132012000100008.
Costa, M. F., & Soares, J. C. (2015). Livre como uma borboleta: simbologia e cuidado paliativo. Revista Brasileira de Geriatria e Gerontologia, 18(3), 631-641. doi:10.1590/1809-9823.2015.14236.
Díaz-Amaya, M., Rodríguez-Reyes, M., Trujillo-Osorio, N., & Palacios-Espinosa, X. (2013). Cumplimiento con la quimioterapia intravenosa y algunos factores asociados a éste en pacientes oncológicos adultos. Avances en Psicología Latinoamericana, 31(3), 467-482. Recuperado de http://www.scielo.org.co/pdf/apl/v31n3/v31n3a02.pdf.
Farber, S. S. (2013). Tanatologia clínica e cuidados paliativos: facilitadores do luto oncológico pediátrico. Cadernos Saúde Coletiva, 21(3), 267-271. doi:10.1590/S1414-462X2013000300006.
Fernandes, M. A., Evangelista, C. B., Platel, I. C. S., Agra, G., Lopes, M. S., & Rodrigues, F. A. (2013). Percepção dos enfermeiros sobre o significado dos cuidados paliativos em pacientes com câncer terminal. Ciência & Saúde Coletiva, 18(9), 2589-2596. doi:10.1590/S1413-81232013000900013.
Frossard, A. (2016). Os cuidados paliativos como política pública: notas introdutórias. Cadernos EBAPE.BR, 14 (spe), 640-655. doi: 10.1590/1679-395114315.
Instituto Nacional de Câncer José Alencar Gomes da Silva – [INCA] (2016). Recuperado de http://www2.inca.gov.br/wps/wcm/connect/inca/portal/home
Kubler-Ross, E. (Ed.) (1996). Sobre a morte e o morrer: o que os doentes terminais têm para ensinar a médicos, enfermeiras, religiosos e aos seus próprios parentes. 7. ed. São Paulo: Martins Fontes.
Leitão, B. F. B., Duarte, Í. V., & Bettega, P. B. (2013). Pacientes com câncer de cavidade bucal submetidos à cirurgia: representações sociais acerca do adoecimento e tratamento. Revista SBPH, 16(1), 113-140. Recuperado de http://pepsic.bvsalud.org/scielo.php?script=sci_arttext&pid=S1516-085820130001000 0 7&lng=pt&tlng=pt.
Mendes, E. C., & Vasconcellos, L. C. F. (2015). Cuidados paliativos no câncer e os princípios doutrinários do SUS. Saúde em Debate, 39(106), 881-892. doi: 10.1590/0103-1104201510600030026.
Mendes, T. R., Boaventura, R. P., Castro, M. C., & Mendonça, M. A. O. (2014). Ocorrência da dor nos pacientes oncológicos em cuidado paliativo. Acta Paulista de Enfermagem, 27(4), 356-361. doi:10.1590/1982-0194201400059.
Mendonça, A. C. A., Moreira, M. C., & Carvalho, V. (2012). Atenção paliativa oncológica em Unidade de Terapia Intensiva: um estudo da produção científica da enfermagem. Escola Anna Nery Revista de Enfermagem, Rio de Janeiro, 6 (4), 817-823. doi: 10.1590/S1414-81452012000400025.
Miranda, S. L. de, Lanna, M. dos A. L., & Felippe, W. C. (2015). Espiritualidade, Depressão e Qualidade de Vida no Enfrentamento do Câncer: Estudo Exploratório. Psicologia: Ciência e Profissão, 35(3), 870-885. https://dx.doi.org/10.1590/198 2-3703002342013
Morais, S. R. S., & Andrade, A. N. (2013). Sob a espada de Dâmocles: a prática de Psicólogas em Oncologia Pediátrica em Recife-Pe. Psicologia: Ciência e Profissão, 33(2), 396-413. doi:10.1590/S1414-98932013000200011.
Organización Mundial de la Salud [OMS], (2016). Recuperado de http://www.who.int/cancer/palliative/es/.
Pereira, C. M., Pinto, B. K., Muniz, R. M., Cardoso, D. H. & Wexel, W. P. (2013). O adoecer e sobreviver ao câncer de mama: a vivência da mulher mastectomizada. Revista Pesquisa: Cuidado Fundamental, 5(2), 3837-3846. doi:10.9789/2175-5361.2013v5n2p3837.
Rodrigues, J. S.M., Ramdohr Sobrinho, E. C., Toledo, M. L. V. de, Zerbetto, S. R., & Ferreira, N. M. L. A.. (2013). O atendimento por instituição pública de saúde: percepção de famílias de doentes com câncer. Saúde em Debate, 37(97), 270-280. Recuperado de http://www.scielo.br/scielo.php?script=sciarttext&pid=S0103-11042013000200009&l ng=pt&tlng=pt.
Sales, C. A., Almeida, C. S. L., Wakiuchi, J., Piolli, K. C., & Reticena, K. O. (2014). Sobrevivi ao câncer: análise fenomenológica da linguagem dos sobreviventes. Texto & Contexto - Enfermagem, 23(4), 880-888. doi:10.1590/0104-07072014002050013.
Siqueira, H. B. O. M., Santos, M. A., Gomez, R. R. F., Saltareli, S., & Sousa, F. A. E. F. (2015). Expressão da dor na criança com câncer: uma compreensão fenomenológica. Estudos de Psicologia, 32(4), 663-674. doi:10.1590/0103-166X2015000400009.
Veras, L., & Moreira, V. (2012). A morte na visão do sertanejo nordestino em tratamento oncológico. Estudos de Psicologia, 17(2), 291-298. doi:10.1590/S1413-294X2012000200013.
Yunta, E. R. (2016). El sentido del sufrimiento. experiencia de los enfermos de câncer. Ars Médica, 29(2), 53-66. doi: 10.11565/arsmed.v29i2.336
Notas
1. Turismóloga. Psicóloga pela Universidade de Fortaleza. Endereço eletrônico: camilamariaramos@hotmail.com
2. Psicóloga. Mestre em Psicologia. Doutoranda em psicologia pela Universidade de Fortaleza. Professora da Faculdade Luciano Feijão. Endereço eletrônico: georgiafeijao@hotmail.com
3. Doutora em Psicologia. Professora do Programa de Pós-Graduação da Universidade de Fortaleza. Rua Francisco Farias Filho, n° 45, apto 804. Bairro Guararpes. Fortaleza, Ceará, Brasil. CEP. 60320–105. Endereço eletrônico: cf.melo@yahoo.com.br
